Τ κύτταρο
 Μικρογραφία ηλεκτρονικής σάρωσης ανθρώπινου Τ κυττάρου | |
 Μικρογραφία ηλεκτρονικής σάρωσης ερυθρών αιμοσφαιρίων (αριστερά), αιμοπεταλίων (κέντρο) και λεμφοκυττάρων Τ (δεξιά), χρωματισμένα | |
| Σύστημα | Ανοσοποιητικό σύστημα |
|---|---|
Ένα Τ κύτταρο είναι ένας τύπος λεμφοκυττάρων. Τα Τ κύτταρα είναι ένα από τα σημαντικά λευκά αιμοσφαίρια του ανοσοποιητικού συστήματος και παίζουν κεντρικό ρόλο στην επίκτητη ανοσία. Τα Τ κύτταρα μπορούν να διακριθούν από άλλα λεμφοκύτταρα από την παρουσία υποδοχέων κυττάρων Τ (TCR) στην κυτταρική τους επιφάνεια.
Τα Τ κύτταρα γεννιούνται από αιμοποιητικά βλαστοκύτταρα,[1] που βρίσκονται στο μυελό των οστών. Τα αναπτυσσόμενα Τ κύτταρα μεταναστεύουν στον θύμο αδένα για να ωριμάσουν. Τα Τ κύτταρα προέρχονται από το όνομά τους από αυτό το όργανο όπου αναπτύσσονται (ή ωριμάζουν).[2] Μετά τη μετανάστευση στον θύμο αδένα, τα πρόδρομα κύτταρα ωριμάζουν σε διάφορους διακριτούς τύπους Τ κυττάρων. Η διαφοροποίηση των κυττάρων Τ συνεχίζεται επίσης αφού εγκαταλείψουν τον θύμο αδένα. Ομάδες ειδικών, διαφοροποιημένων υποτύπων κυττάρων Τ έχουν ποικιλία σημαντικών λειτουργιών στον έλεγχο και τη διαμόρφωση της ανοσοαπόκρισης.
Μία από αυτές τις λειτουργίες είναι ο κυτταρικός θάνατος από το ανοσοποιητικό και πραγματοποιείται από δύο κύριους υποτύπους: τα "φονικά" CD8+ και τα "βοηθητικά" CD4+ Τ κύτταρα. (Αυτά ονομάζονται από την παρουσία των πρωτεϊνών της κυτταρικής επιφάνειας CD8 ή CD4.) Τα CD8+ Τ κύτταρα, γνωστά και ως "φονικά Τ κύτταρα", είναι κυτταροτοξικά -αυτό σημαίνει ότι είναι σε θέση να σκοτώσουν άμεσα κύτταρα μολυσμένα με ιό, καθώς και καρκινικά κύτταρα. Τα CD8+ Τ κύτταρα είναι επίσης σε θέση να χρησιμοποιούν μικρές πρωτεΐνες σηματοδότησης, γνωστές ως κυτοκίνες, για να στρατολογήσουν άλλους τύπους κυττάρων κατά την τοποθέτηση ανοσοαπόκρισης. Ένας διαφορετικός πληθυσμός Τ κυττάρων, τα CD4+ Τ κύτταρα, λειτουργούν ως "βοηθητικά κύτταρα". Σε αντίθεση με τα φονικά Τ κύτταρα CD8+, αυτά τα CD4+ Τ κύτταρα λειτουργούν σκοτώνοντας έμμεσα κύτταρα που προσδιορίζονται ως ξένα: καθορίζουν εάν και πώς άλλα μέρη του ανοσοποιητικού συστήματος ανταποκρίνονται σε μια συγκεκριμένη, αντιληπτή απειλή. Τα βοηθητικά κύτταρα Τ χρησιμοποιούν επίσης σηματοδότηση κυτοκίνης για να επηρεάσουν άμεσα τα ρυθμιστικά Β κύτταρα και έμμεσα άλλους πληθυσμούς κυττάρων.
Τα ρυθμιστικά Τ κύτταρα είναι ακόμη ένας ξεχωριστός πληθυσμός Τ κυττάρων που παρέχουν τον κρίσιμο μηχανισμό της ανοσοανοχής, όπου τα ανοσοκύτταρα είναι σε θέση να διακρίνουν τα εισβαλλόμενα κύτταρα από τον "εαυτό" τους. Αυτό αποτρέπει την ακατάλληλη αντίδραση των ανοσοκυττάρων έναντι των δικών τους κυττάρων, γνωστή ως "αυτοάνοση" απάντηση. Για αυτόν τον λόγο, αυτά τα ρυθμιστικά Τ κύτταρα έχουν επίσης ονομαστεί "κατασταλτικά" Τ κύτταρα. Αυτά τα ίδια ρυθμιστικά Τ κύτταρα μπορούν επίσης να επιλεγούν από καρκινικά κύτταρα για να αποτρέψουν την αναγνώριση και μια ανοσοαπόκριση έναντι των καρκινικών κυττάρων.
Ανάπτυξη
[Επεξεργασία | επεξεργασία κώδικα]Προέλευση, πρώιμη ανάπτυξη και μετανάστευση στο θύμο αδένα
[Επεξεργασία | επεξεργασία κώδικα]κκκ Όλα τα Τ κύτταρα προέρχονται από c-kit + Sca1 + αιματοποιητικά βλαστοκύτταρα (HSC) που βρίσκονται στον μυελό των οστών. Σε ορισμένες περιπτώσεις, η προέλευση μπορεί να είναι το εμβυιικό ήπαρ κατά την εμβρυϊκή ανάπτυξη. Τα HSC στη συνέχεια διαφοροποιείται σε πολυδύναμους προγόνους (multipotent progenitors (MPP)) που διατηρούν τη δυνατότητα να γίνουν και μυελοειδή και λεμφοειδή κύτταρα. Η διαδικασία διαφοροποίησης στη συνέχεια προχωρά σε έναν κοινό λεμφοειδή προγονικό (CLP), ο οποίος μπορεί να διαφοροποιηθεί μόνο σε Τ, Β ή ΝΚ κύτταρα.[3] Αυτά τα κύτταρα CLP μεταναστεύουν στη συνέχεια μέσω του αίματος στον θύμο αδένα, όπου εμφυτεύονται. Τα πρώτα κύτταρα που έφτασαν στο θύμο αδένα ονομάζονται διπλά αρνητικά, καθώς δεν εκφράζουν ούτε τον CD4 ούτε τον CD8 συνυποδοχέα. Τα νεοαφιχθέντα κύτταρα CLP είναι CD4 CD4−CD8−CD44+CD25−ckit+ κύτταρα και ονομάζονται κύτταρα πρώιμου θυμικού προγόνου (ETP).[4] Αυτά τα κύτταρα θα υποβληθούν στη συνέχεια σε έναν κύκλο διαίρεσης και υπορρύθμισης του c-kit και ονομάζονται κύτταρα DN1.
Ανάπτυξη TCR
[Επεξεργασία | επεξεργασία κώδικα]Ένα κρίσιμο βήμα στην ωρίμανση των Τ κυττάρων είναι η δημιουργία ενός λειτουργικού υποδοχέα Τ κυττάρου (TCR). Κάθε ώριμο Τ κύτταρο θα περιέχει τελικά ένα μοναδικό TCR που αντιδρά σε ένα τυχαίο μοτίβο, επιτρέποντας στο ανοσοποιητικό σύστημα να αναγνωρίσει πολλούς διαφορετικούς τύπους παθογόνων.
Το TCR αποτελείται από δύο κύρια συστατικά, την άλφα και την βήτα αλυσίδα. Και τα δύο περιέχουν τυχαία στοιχεία που έχουν σχεδιαστεί για να παράγουν μια μεγάλη ποικιλία διαφορετικών TCR, αλλά πρέπει επίσης να δοκιμαστούν για να επιβεβαιωθεί ότι λειτουργούν καθόλου. Πρώτον, τα Τ κύτταρα προσπαθούν να δημιουργήσουν μια λειτουργική βήτα αλυσίδα, δοκιμάζοντάς την σε μια ψεύτικη άλφα αλυσίδα. Στη συνέχεια προσπαθούν να δημιουργήσουν μια λειτουργική αλυσίδα άλφα. Μόλις παραχθεί ένα λειτουργικό TCR, τα Τ κύτταρα πρέπει στη συνέχεια να δείξουν ότι το TCR τους μπορεί να αναγνωρίσει το σύμπλεγμα MHC του σώματος (θετική επιλογή) και ότι δεν αντιδρά στις αυτοπρωτεΐνες (αρνητική επιλογή).
Επιλογή TCR-βήτα
[Επεξεργασία | επεξεργασία κώδικα]Στο στάδιο DN2 (CD44+CD25+), τα κύτταρα υπερρυθμίζουν τα γονίδια ανασυνδυασμού RAG1 και RAG2 και αναδιατάσσουν τον τόπο TCRβ, συνδυάζοντας VDJ και γονίδια σταθερής περιοχής σε μια προσπάθεια δημιουργίας μιας λειτουργικής αλυσίδας TCRβ. Καθώς το αναπτυσσόμενο θυμοκύτταρο προχωρά στο στάδιο DN3 (CD44−CD25+), το Τ κύτταρο εκφράζει μια αμετάβλητη α-αλυσίδα που ονομάζεται pre-Tα παράλληλα με το γονίδιο TCRβ. Εάν η αναδιαταγμένη β-αλυσίδα συνδυαστεί επιτυχώς με την αμετάβλητη αλυσίδα α, παράγονται σήματα που σταματούν την αναδιάταξη της β-αλυσίδας (και σιωπά το εναλλακτικό αλληλόμορφο).[5] Αν και αυτά τα σήματα απαιτούν αυτό το προ-TCR στην κυτταρική επιφάνεια, είναι ανεξάρτητα από τη σύνδεση πρ4οσδέτη με το προ-TCR. Εάν σχηματιστεί το προ-TCR, τότε το κελί ρυθμίζει προς τα κάτω το CD25 και ονομάζεται κύτταρο DN4 (CD25−CD44−). Αυτά τα κύτταρα υποβάλλονται στη συνέχεια σε έναν κύκλο πολλαπλασιασμού και αρχίζουν να αναδιατάσσουν τον τόπο TCRα.
Θετική επιλογή
[Επεξεργασία | επεξεργασία κώδικα]Τα διπλά θετικά θυμοκύτταρα (CD4+/CD8+) μεταναστεύουν βαθιά στο θυμικό φλοιό, όπου παρουσιάζονται με αυτοαντιγόνα. Αυτά τα αυτοαντιγόνα εκφράζονται με θυμικά φλοιώδη επιθηλιακά κύτταρα σε μόρια μείζονος συμπλόκου ιστοσυμβατότητας (MHC) στην επιφάνεια των φλοιώδων επιθηλιακών κυττάρων. Μόνο εκείνα τα θυμοκύτταρα που αλληλεπιδρούν με MHC-I ή MHC-II θα λάβουν ένα ζωτικό "σήμα επιβίωσης". Όλα όσα δεν μπορούν (αν δεν αλληλεπιδράσουν αρκετά έντονα) θα πεθάνουν από "θάνατο από παραμέληση" (χωρίς σήμα επιβίωσης). Αυτή η διαδικασία διασφαλίζει ότι τα επιλεγμένα Τ κύτταρα θα έχουν συγγένεια MHC που μπορεί να εξυπηρετήσει χρήσιμες λειτουργίες στο σώμα (δηλαδή, τα κύτταρα πρέπει να είναι σε θέση να αλληλεπιδρούν με σύμπλοκα MHC και πεπτιδίων για να επηρεάσουν τις ανοσολογικές αποκρίσεις). Η συντριπτική πλειοψηφία των αναπτυσσόμενων θυμοκυττάρων θα πεθάνει κατά τη διάρκεια αυτής της διαδικασίας. Η διαδικασία της θετικής επιλογής διαρκεί αρκετές ημέρες.[6]
Η μοίρα ενός θυμοκυττάρου καθορίζεται κατά τη θετική επιλογή. Τα διπλά θετικά κύτταρα (CD4+/CD8+) που αλληλεπιδρούν καλά με μόρια MHC κατηγορίας ΙΙ θα γίνουν τελικά κύτταρα CD4+, ενώ τα θυμοκύτταρα που αλληλεπιδρούν καλά με μόρια MHC τάξης Ι ωριμάζουν σε κύτταρα CD8+. Ένα Τ κύτταρο γίνεται κύτταρο CD4+ μειώνοντας την έκφραση των υποδοχέων της κυτταρικής επιφάνειας CD8. Εάν το κύτταρο δεν χάσει το σήμα του, θα συνεχίσει να ρυθμίζει προς τα κάτω το CD8 και θα γίνει ένα CD4+, μεμονωμένο θετικό κελί. If the cell does not lose its signal, it will continue downregulating CD8 and become a CD4+, single positive cell.[7]
Αυτή η διαδικασία δεν αφαιρεί τα θυμοκύτταρα που μπορεί να προκαλέσουν αυτοανοσία. Τα δυνητικά αυτοάνοσα κύτταρα απομακρύνονται με τη διαδικασία της αρνητικής επιλογής, η οποία εμφανίζεται στον θύμο μυελό.
Αρνητική επιλογή
[Επεξεργασία | επεξεργασία κώδικα]Η αρνητική επιλογή απομακρύνει τα θυμοκύτταρα που είναι ικανά να δεσμευτούν έντονα με "αυτο" MHC πεπτίδια. Τα θυμοκύτταρα που επιβιώνουν από τη θετική επιλογή μεταναστεύουν προς το όριο του φλοιού και του μυελού στον θύμο αδένα. Ενώ βρίσκονται στο μυελό, παρουσιάζονται πάλι με ένα αυτο-αντιγόνο που παρουσιάζεται στο σύμπλεγμα MHC μυελού των θυμικών επιθηλιακών κυττάρων (mTECs). [8] Τα mTEC πρέπει να είναι AIRE+ για να εκφράσουν σωστά τα αυτοαντιγόνα από όλους τους ιστούς του σώματος στα πεπτίδια MHC κατηγορίας Ι τους. Μερικά mTECs φαγοκυτταρώνονται από θυμικά δενδριτικά κύτταρα. Αυτό επιτρέπει την παρουσία αυτο-αντιγόνων σε μόρια MHC κλάσης II (τα θετικά επιλεγμένα κύτταρα CD4+ πρέπει να αλληλεπιδρούν με μόρια MHC κλάσης II, επομένως τα APC, τα οποία διαθέτουν τάξη MHC II, πρέπει να υπάρχουν για CD4+ αρνητική επιλογή Τ κυττάρων). Τα θυμοκύτταρα που αλληλεπιδρούν πολύ έντονα με το αυτοαντιγόνο λαμβάνουν ένα αποπτωτικό σήμα που οδηγεί σε κυτταρικό θάνατο. Ωστόσο, ορισμένα από αυτά τα κύτταρα επιλέγονται για να γίνουν κύτταρα Treg (regulatory T cell). Τα υπόλοιπα κύτταρα εξέρχονται από τον θύμο αδένα ως ώριμα αφελή Τ κύτταρα (naive T cells) (γνωστά και ως πρόσφατοι θυμικοί μετανάστες[9]). Αυτή η διαδικασία είναι ένα σημαντικό συστατικό της κεντρικής ανοχής και χρησιμεύει για την πρόληψη του σχηματισμού αυτοαντιδραστικών Τ κυττάρων που είναι ικανά να προκαλέσουν αυτοάνοσες ασθένειες στον ξενιστή.
Η επιλογή β είναι το πρώτο σημείο ελέγχου, όπου τα Τ κύτταρα που είναι σε θέση να σχηματίσουν ένα λειτουργικό προ-TCR με αμετάβλητη άλφα αλυσίδα και μια λειτουργική βήτα αλυσίδα επιτρέπεται να συνεχίσουν την ανάπτυξη στον θύμο αδένα. Στη συνέχεια, η θετική επιλογή ελέγχει ότι τα Τ κύτταρα έχουν αναδιατάξει επιτυχώς τον τόπο TCRα και είναι ικανά να αναγνωρίσουν σύμπλοκα πεπτιδίου-MHC με κατάλληλη συγγένεια. Η αρνητική επιλογή στο μυελό καταστρέφει τότε τα Τ κύτταρα που συνδέονται πολύ έντονα με αυτοαντιγόνα που εκφράζονται σε μόρια MHC. Αυτές οι διαδικασίες επιλογής επιτρέπουν την ανοχή στον εαυτό τους από το ανοσοποιητικό σύστημα. Τα τυπικά Τ κύτταρα που φεύγουν από τον θύμο αδένα (μέσω της κορτικομυελώδους σύνδεσης) είναι αυτοπεριορισμένα, αυτοανεκτικά και μονό θετικά.
Θυμική έξοδο
[Επεξεργασία | επεξεργασία κώδικα]Περίπου το 98% των θυμοκυττάρων πεθαίνουν κατά τη διάρκεια των διαδικασιών ανάπτυξης στον θύμο αδένα, είτε αποτυγχάνουν είτε θετικής είτε αρνητικής επιλογής, ενώ το υπόλοιπο 2% επιβιώνει και αφήνει τον θύμο αδένα να ωριμάσει ανοσοεπαρκή Τ κύτταρα. Ο θύμος αδένας συνεισφέρει λιγότερα κύτταρα καθώς ένα άτομο γερνά. Καθώς ο θύμος συρρικνώνεται κατά περίπου 3%[10] τον χρόνο σε όλη τη μέση ηλικία, συμβαίνει αντίστοιχη πτώση της θυμικής παραγωγής αφελών Τ κυττάρων, αφήνοντας την επέκταση και αναγέννηση των περιφερειακών Τ κυττάρων να παίζουν μεγαλύτερο ρόλο στην προστασία των ηλικιωμένων.
Τύποι Τ κυττάρων
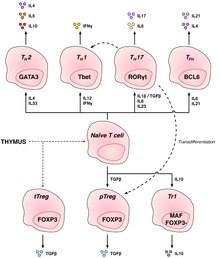
[Επεξεργασία | επεξεργασία κώδικα]Τα Τ κύτταρα ομαδοποιούνται σε μια σειρά υποσυνόλων με βάση τη λειτουργία τους. Τα CD4 και CD8 Τ κύτταρα επιλέγονται στον θύμο αδένα, αλλά υφίστανται περαιτέρω διαφοροποίηση στην περιφέρεια σε εξειδικευμένα κύτταρα που έχουν διαφορετικές λειτουργίες. Τα υποσύνολα των Τ κυττάρων ορίστηκαν αρχικά από τη λειτουργία, αλλά είχαν επίσης συσχετιστεί με τα πρότυπα έκφρασης γονιδίου ή πρωτεΐνης.
κκκ
Συμβατικά προσαρμοστικά Τ κύτταρα
[Επεξεργασία | επεξεργασία κώδικα]Βοηθητικά CD4+ Τ κύτταρα
[Επεξεργασία | επεξεργασία κώδικα]Τα βοηθητικά Τ κύτταρα (TH κύτταρα) βοηθούν άλλα λεμφοκύτταρα, συμπεριλαμβανομένης της ωρίμανσης των Β κυττάρων σε πλασματοκύτταρα και Β κύτταρα μνήμης, και ενεργοποίηση των κυτταροτοξικών Τ κυττάρων και των μακροφάγων. Αυτά τα κύτταρα είναι επίσης γνωστά ως CD4+ Τ κύτταρα καθώς εκφράζουν τη γλυκοπρωτεΐνη CD4 στις επιφάνειές τους. Τα βοηθητικά Τ κύτταρα ενεργοποιούνται όταν παρουσιάζονται με αντιγόνα πεπτιδίου από μόρια MHC class II, τα οποία εκφράζονται στην επιφάνεια των αντιγονοπαρουσιαστικά κύτταρα (antigen-presenting cells (APC)). Μόλις ενεργοποιηθούν, διαιρούνται γρήγορα και εκκρίνουν κυτοκίνες που ρυθμίζουν ή βοηθούν την ανοσοαπόκριση. Αυτά τα κύτταρα μπορούν να διαφοροποιηθούν σε έναν από τους διάφορους υποτύπους, οι οποίοι έχουν διαφορετικούς ρόλους. Οι κυτοκίνες κατευθύνουν τα Τ κύτταρα σε συγκεκριμένους υποτύπους.[11]
| Τύπος κυττάρων | Παραγόμενες κυτοκίνες | Βασικός παράγοντας μεταγραφής | Ρόλος στην ανοσολογική άμυνα | Σχετικές ασθένειες |
| Th1 | IFNγ | Tbet | Παράγουν μια φλεγμονώδη απόκριση, κλειδί για την άμυνα κατά των ενδοκυτταρικών βακτηρίων, ιών και καρκίνου. | MS, διαβήτης τύπου 1 |
| Th2 | IL-4 | GATA-3 | Βοηθούν τη διαφοροποίηση και την παραγωγή αντισωμάτων από τα Β κύτταρα | Άσθμα και άλλες αλλεργικές ασθένειες |
| Th17 | IL-17 | RORγt | Άμυνα ενάντια στα παθογόνα του εντέρου και στους φραγμούς του βλεννογόνου | MS, ρευματοειδής αρθρίτιδα, ψωρίαση |
| Th9 | IL-9 | IRF4, PU.1 | Άμυνα κατά των ελμινθών (παρασιτικά σκουλήκια) | Σκλήρυνση κατά πλάκας |
| Tfh | IL-21, IL-4 | Bcl-6 | Τα βοηθητικά Β κύτταρα παράγουν αντισώματα | Άσθμα και άλλες αλλεργικές ασθένειες |
Κυτταροτοξικά CD8+ Τ κύτταρα
[Επεξεργασία | επεξεργασία κώδικα]
Τα κυτταροτοξικά Τ κύτταρα (ΤC κύτταρα, CTLs, Τ-φονικά κύτταρα, φονικά Τ κύτταρα) καταστρέφουν μολυσμένα με ιό κύτταρα και καρκινικά κύτταρα και εμπλέκονται επίσης στην απόρριψη σε μεταμοσχεύσεις . Αυτά τα κύτταρα ορίζονται από την έκφραση της πρωτεΐνης CD8 στην κυτταρική τους επιφάνεια. Τα κυτταροτοξικά Τ κύτταρα αναγνωρίζουν τους στόχους τους δεσμεύοντάς τους σε σύντομα πεπτίδια (8-11 αμινοξέα σε μήκος) που σχετίζονται με μόρια MHC τάξης Ι, που υπάρχουν στην επιφάνεια όλων των εμπύρηνων κυττάρων. Τα κυτταροτοξικά Τ κύτταρα παράγουν επίσης τις βασικές κυτοκίνες IL-2 και IFNγ. Αυτές οι κυτοκίνες επηρεάζουν τις τελεστικές λειτουργίες των άλλων κυττάρων, ιδιαίτερα των μακροφάγων και των κυττάρων ΝΚ.
Τ κύτταρα μνήμης
[Επεξεργασία | επεξεργασία κώδικα]Τα Τ κύτταρα με αφελή αντιγόνα επεκτείνονται και διαφοροποιούνται στη μνήμη και τα δραστικά Τ κύτταρα αφού συναντήσουν το σχετικό αντιγόνο τους στο πλαίσιο ενός μορίου MHC στην επιφάνεια ενός επαγγελματικού αντιγονοπαρουσιαστικού κυττάρου(π.χ. δενδριτικό κύτταρο). Πρέπει να υπάρχει η κατάλληλη συνδιέγερση τη στιγμή της συνάντησης αντιγόνου για να συμβεί αυτή η διαδικασία. Ιστορικά, τα Τ κύτταρα μνήμης πιστεύεται ότι ανήκουν είτε στους τελεστές είτε στους κεντρικούς υποτύπους μνήμης, καθένα με το δικό του ξεχωριστό σύνολο δεικτών κυτταρικής επιφάνειας.[12] Στη συνέχεια, ανακαλύφθηκαν πολυάριθμοι νέοι πληθυσμοί Τ κυττάρων μνήμης συμπεριλαμβανομένων κυττάρων Τ μνήμης σε ιστούς (Tissue-resident memory (Trm)), κύτταρα TSCM βλαστικής μνήμης και Τ κύτταρα εικονικής μνήμης. Το ενιαίο θέμα ενοποίησης για όλους τους υποτύπους Τ κυττάρων μνήμης είναι ότι είναι μακρόβια και μπορούν γρήγορα να επεκταθούν σε μεγάλο αριθμό εκτελεστικών Τ κυττάρων κατά την εκ νέου έκθεση στο συγγενικό τους αντιγόνο. Με αυτόν τον μηχανισμό παρέχουν στο ανοσοποιητικό σύστημα "μνήμη" έναντι παθογόνων που έχουν συναντηθεί στο παρελθόν. Τα Τ κύτταρα μνήμης μπορεί να είναι είτε CD4 + είτε CD8+ και συνήθως εκφράζουν CD45RO.[13]
Υποτύποι Τ κυττάρων μνήμης:
- Τα κύτταρα Τ κεντρικής μνήμης (κύτταρα ΤCM) εκφράζουν τα CD45RO, υποδοχείς χημειοκίνης C-C τύπου 7 (CCR7) και L-σελεκτίνης (CD62L). Τα κύτταρα Τ κεντρικής μνήμης έχουν επίσης μέση έως υψηλή έκφραση του CD44. Αυτός ο υποπληθυσμός μνήμης βρίσκεται συνήθως στους λεμφαδένες και στην περιφερική κυκλοφορία. (Σημείωση - Η έκφραση του CD44 χρησιμοποιείται συνήθως για τη διάκριση των αρχέγονων τρωκτικών από τα Τ κύτταρα μνήμης).
- Τα Τ κύτταρα δραστικής μνήμης (Effector memory T cells) (κύτταρα ΤEM και κύτταρα ΤEMRA) εκφράζουν το CD45RO αλλά δεν εκφράζουν τη CCR7 και την L-σελεκτίνη. Έχουν επίσης ενδιάμεση έως υψηλή έκφραση του CD44. Αυτά τα Τ κύτταρα μνήμης στερούνται υποδοχέων λεμφαδένων και έτσι βρίσκονται στην περιφερική κυκλοφορία και τους ιστούς.[14] Το TEMRA σημαίνει τερματικά διαφοροποιημένα κύτταρα δρατικής μνήμης τελεστών που εκφράζουν εκ νέου το CD45RA, το οποίο είναι ένας δείκτης που συνήθως βρίσκεται στα αφελή Τ κύτταρα.[15]
- Τα Τ κύτταρα μόνιμης μνήμης ιστών (TRM) καταλαμβάνουν ιστούς (δέρμα, πνεύμονα κ.λπ.) χωρίς να ανακυκλοφορούν. Ένας δείκτης επιφάνειας κυττάρου που έχει συσχετιστεί με τα TRM είναι ο εσωτερικός αeβ7, γνωστός και ως CD103.[16]
- Τα Τ κύτταρα εικονικής μνήμης διαφέρουν από τα άλλα υποσύνολα μνήμης στο ότι δεν προέρχονται από ένα ισχυρό κλωνικό συμβάν επέκτασης. Έτσι, αν και αυτός ο πληθυσμός στο σύνολό του είναι άφθονος εντός της περιφερειακής κυκλοφορίας, οι μεμονωμένοι κλώνοι Τ κυττάρων εικονικής μνήμης βρίσκονται σε σχετικά χαμηλές συχνότητες. Μια θεωρία είναι ότι ο ομοιοστατικός πολλαπλασιασμός αυξάνει αυτόν τον πληθυσμό Τ κυττάρων. Αν και τα Τ κύτταρα εικονικής μνήμης CD8 ήταν τα πρώτα που περιγράφηκαν,[17] είναι πλέον γνωστό ότι υπάρχουν και εικονικά κελιά μνήμης CD4.[18]
Ρυθμιστικά CD4+ Τ κύτταρα
[Επεξεργασία | επεξεργασία κώδικα]Τα ρυθμιστικά Τ κύτταρα είναι ζωτικής σημασίας για τη διατήρηση της ανοσολογικής ανοχής. Ο κύριος ρόλος τους είναι να κλείσουν την ανοσία που προκαλείται από τα Τ-κύτταρα προς το τέλος μιας ανοσολογικής αντίδρασης και να καταστείλουν τα αυτοαντιδραστικά Τ κύτταρα που διέφυγαν από τη διαδικασία της αρνητικής επιλογής στον θύμο αδένα.
Έχουν περιγραφεί δύο κύριες κατηγορίες κυττάρων CD4+ Treg - FOXP3+ Treg και FOXP3- κυττάρων Treg.
Τα ρυθμιστικά Τ κύτταρα μπορούν να αναπτυχθούν είτε κατά τη φυσιολογική ανάπτυξη στον θύμο αδένα και στη συνέχεια είναι γνωστά ως θυμικά κύτταρα Treg, ή μπορούν να επαχθούν περιφερειακά και ονομάζονται περιφερικά παραγόμενα κύτταρα Treg. Αυτά τα δύο υποσύνολα ονομάζονταν προηγουμένως "φυσιολογικά" και "προσαρμοστικά" (ή "επαγόμενα"), αντίστοιχα.[19] Και τα δύο υποσύνολα απαιτούν την έκφραση του παράγοντα μεταγραφής FOXP3 που μπορεί να χρησιμοποιηθεί για την αναγνώριση των κυττάρων. Οι μεταλλάξεις του γονιδίου FOXP3 μπορούν να αποτρέψουν την ανάπτυξη ρυθμιστικών Τ κυττάρων, προκαλώντας τη θανατηφόρα αυτοάνοση ασθένεια IPEX (immunodysregulation polyendocrinopathy enteropathy X-linked, ανοσοαπορύθμιση πολυενδοκρινοπάθειας – εντεροπάθειας εξαρτώμενη από το χρωμόσωμα Χ).
Αρκετοί άλλοι τύποι Τ κυττάρων έχουν κατασταλτική δραστηριότητα, αλλά δεν εκφράζουν το FOXP3 ουσιαστικά. Αυτά περιλαμβάνουν το ρυθμιστικό Τ κύτταρο τύπου 1 (Tr1) και τα βοηθητικά Τ κύτταρα τύπου 3 (Th3), τα οποία πιστεύεται ότι προκύπτουν κατά τη διάρκεια μιας ανοσοαπόκρισης και δρουν παράγοντας κατασταλτικά μόρια. Τα κύτταρα Tr1 σχετίζονται με την IL-10 και τα κύτταρα Th3 σχετίζονται με το TGF-βήτα (Transforming growth factor beta, αυξητικός παράγοντας μεταμόρφωσης βήτα). Πρόσφατα, τα Th17 (T helper 17 cell, βοηθητικά Τ κύτταρα 17) προστέθηκαν σε αυτόν τον κατάλογο.[20]
Εμφυτοειδή Τ-κύτταρα (Innate-like T cells)
[Επεξεργασία | επεξεργασία κώδικα]Τα εμφυτοειδή Τ κύτταρα ή μη συμβατικά Τ κύτταρα αντιπροσωπεύουν ορισμένα υποσύνολα Τ κυττάρων που συμπεριφέρονται διαφορετικά στην ανοσία. Προκαλούν γρήγορες ανοσοαποκρίσεις, ανεξάρτητα από την έκφραση του μείζονος συμπλόκου ιστοσυμβατότητας (MHC), σε αντίθεση με τα συμβατικά αντίστοιχά τους (CD4 βοηθητικά Τ κύτταρα και CD8 κυτταροτοξικά Τ κύτταρα), τα οποία εξαρτώνται από την αναγνώριση πεπτιδικών αντιγόνων στο πλαίσιο του μορίου MHC. Συνολικά, υπάρχουν τρεις μεγάλοι πληθυσμοί μη συμβατικών Τ κυττάρων: κύτταρα ΝΚΤ (φυσικοί φονείς Τ-κυττάρων), κύτταρα ΜΑΙΤ (σχετιζόμενα με το βλεννογόνο αμετάβλητα Τ κύτταρα) και γδ Τ κύτταρα. Τώρα, οι λειτουργικοί τους ρόλοι έχουν ήδη εδραιωθεί στο πλαίσιο λοιμώξεων και καρκίνου[21].Επιπλέον, αυτά τα υποσύνολα των Τ κυττάρων μεταφράζονται σε πολλές θεραπείες κατά των κακοηθειών όπως π.χ. η λευχαιμία[22].
Φυσικά φονικά Τ κύτταρα
[Επεξεργασία | επεξεργασία κώδικα]Τα φυσικά φονικά Τ κύτταρα (κύτταρα NKT (Natural killer T cells) - δεν πρέπει να συγχέονται με τα φυσικά φονικά κύτταρα του έμφυτου ανοσοποιητικού συστήματος) γεφυρώνουν το προσαρμοστικό ανοσοποητικό σύστημα με το έμφυτο ανοσοποιητικό σύστημα. Σε αντίθεση με τα συμβατικά Τ κύτταρα που αναγνωρίζουν πρωτεϊνικά πεπτιδικά αντιγόνα που παρουσιάζονται από μόρια του μείζονος συμπλέγματος ιστοσυμβατότητας (MHC), τα κύτταρα NKT αναγνωρίζουν αντιγόνα γλυκολιπιδίων που παρουσιάζονται από το CD1d. Μόλις ενεργοποιηθούν, αυτά τα κύτταρα μπορούν να εκτελέσουν λειτουργίες που αποδίδονται τόσο σε βοηθητικά όσο και σε κυτταροτοξικά Τ κύτταρα: παραγωγή κυτοκίνης και απελευθέρωση κυτταρολυτικών/κυττάρων που σκοτώνουν μόρια. Είναι επίσης σε θέση να αναγνωρίσουν και να εξαλείψουν ορισμένα νεοπλασματικά κύτταρα όγκου και κύτταρα μολυσμένα με ιούς έρπητα.[23]
Σχετιζόμενα με το βλεννογόνο αμετάβλητα Τ κύτταρα (Mucosal associated invariant T cells)
[Επεξεργασία | επεξεργασία κώδικα]Τα αμετάβλητα κύτταρα Τ (MAIT) που σχετίζονται με το βλεννογόνο εμφανίζουν έμφυτες, ιδιότητες που μοιάζουν με εκτελεστές.[24][25] Στον άνθρωπο, τα κύτταρα MAIT βρίσκονται στο αίμα, στο ήπαρ, στους πνεύμονες και στο βλεννογόνο, προστατεύοντας από τη μικροβιακή δραστηριότητα και μόλυνση.[24] Η πρωτεΐνη παρόμοια με MHC τάξη I, το MR1, είναι υπεύθυνο για την παρουσία βακτηριδιακά παραγόμενων μεταβολιτών βιταμίνης Β στα κύτταρα MAIT.[26][27][28] Μετά την παρουσία ξένου αντιγόνου από το MR1, τα κύτταρα MAIT εκκρίνουν προφλεγμονώδεις κυτοκίνες και είναι ικανά να διασπάσουν τα βακτηριακά μολυσμένα κύτταρα.[24][28] Τα κύτταρα MAIT μπορούν επίσης να ενεργοποιηθούν μέσω ανεξάρτητης σηματοδότησης MR1.[28] Εκτός από την κατοχή εμφυτοειδών λειτουργιών, αυτό το υποσύνολο Τ κυττάρων υποστηρίζει την προσαρμοστική ανοσοπαόκριση και έχει φαινότυπο που θυμίζει μνήμη.[24] Επιπλέον, τα κύτταρα MAIT πιστεύεται ότι παίζουν ρόλο σε αυτοάνοσες ασθένειες, όπως πολλαπλή σκλήρυνση, αρθρίτιδα και ιδιοπαθή φλεγμονώδη εντερική νόσο,[29][30] αν και οριστικά στοιχεία δεν έχουν ακόμη δημοσιευθεί.[31][32][33][34]
γδ Τ κύτταρα (Gamma delta T cells)
[Επεξεργασία | επεξεργασία κώδικα]Τα γδ Τ κύτταρα αντιπροσωπεύουν ένα μικρό υποσύνολο Τ κυττάρων που διαθέτουν γδ TCR (υποδοχέας Τ-κυττάρου) και όχι αβ TCR στην κυτταρική επιφάνεια. Η πλειοψηφία των Τ κυττάρων εκφράζει αλυσίδες αβ TCR. Αυτή η ομάδα Τ κυττάρων είναι πολύ λιγότερο συχνή σε ανθρώπους και ποντίκια (περίπου 2% των συνολικών Τ κυττάρων) και βρίσκονται κυρίως στο βλεννογόνο του εντέρου, σε έναν πληθυσμό ενδοεπιθηλιακών λεμφοκυττάρων. Σε κουνέλια, πρόβατα και κοτόπουλα, ο αριθμός των γδ Τ κυττάρων μπορεί να φτάσει το 60% των συνολικών Τ κυττάρων. Τα αντιγονικά μόρια που ενεργοποιούν τα γδ Τ κύτταρα παραμένουν ως επί το πλείστον άγνωστα. Ωστόσο, τα γδ Τ κύτταρα δεν περιορίζονται από MHC και φαίνεται να είναι σε θέση να αναγνωρίζουν ολόκληρες πρωτεΐνες αντί να απαιτούν την παρουσίαση πεπτιδίων από μόρια MHC σε αντιγονοπαρουσιαστικά κύτταρα. Μερικά γδ Τ κύτταρα τρωκτικών αναγνωρίζουν μόρια MHC τάξης ΙΒ. Τα ανθρώπινα γδ Τ κύτταρα που χρησιμοποιούν τα γονιδιακά θραύσματα Vγ9 και Vδ2 αποτελούν τον κύριο πληθυσμό γδ Τ κυττάρων στο περιφερικό αίμα και είναι μοναδικά στο ότι ανταποκρίνονται ειδικά και γρήγορα σε ένα σύνολο μη πεπτιδικών φωσφορυλιωμένων τερπενοειδών προδρόμων, που συλλογικά ονομάζονται φωσφοαντιγόνα, τα οποία παράγονται σχεδόν από όλα τα ζωντανά κύτταρα. Τα πιο κοινά φωσφοαντιγόνα από ζωικά και ανθρώπινα κύτταρα (συμπεριλαμβανομένων των καρκινικών κυττάρων) είναι το πυροφωσφορικό ισοπεντενύλιο (isopentenyl pyrophosphate (IPP)) και το ισομερές του πυροφωσφορικό διμεθυλαλλύλιο (dimethylallyl pyrophosphate (DMPP)). Πολλά μικρόβια παράγουν την εξαιρετικά δραστική ένωση υδροξυ-DMAPP (HMB-PP) και τα αντίστοιχα συζυγή μονονουκλεοτίδια, επιπλέον των IPP και DMAPP. Τα φυτικά κύτταρα παράγουν και τους δύο τύπους φωσφοαντιγόνων. Φάρμακα που ενεργοποιούν ανθρώπινα Vγ9/Vδ2 Τ κύτταρα περιλαμβάνουν συνθετικά φωσφοαντιγόνα και αμινοδιφωσφονικά, τα οποία ρυθμίζουν το ενδογενές IPP/DMAPP.
Ενεργοποίηση
[Επεξεργασία | επεξεργασία κώδικα]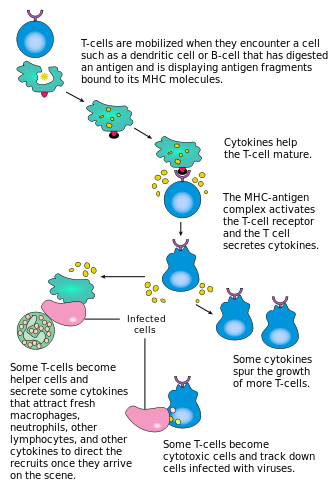
Η ενεργοποίηση των CD4+ Τ κυττάρων πραγματοποιείται μέσω της ταυτόχρονης εμπλοκής του υποδοχέα Τ-κυττάρου και ενός συνδιεγερτικού μορίου (όπως CD28 ή ICOS ) στο Τ κύτταρο από το πεπτίδιο του κύριου συμπλόκου ιστοσυμβατότητας (MHCII) και συνδιεγερτικών μορίων στο APC (αντιγονοπαρουσιαστικό κύτταρο). Και τα δύο απαιτούνται για την παραγωγή μιας αποτελεσματικής ανοσοαπόκρισης. Απουσία συνδιέγερσης, η σηματοδότηση των υποδοχέων Τ κυττάρων οδηγεί μόνο σε ανεργία. Οι οδοί σηματοδότησης κατάντη από συνδιεγερτικά μόρια συνήθως εμπλέκουν την οδό της 3-κινάσης της φωσφατιδυλοϊνοσιτόλης (phosphatidylinositol 3-kinase (PI3K)) που δημιουργεί 3,4,5-τριφωσφορική φωσφατιδυλινοσιτόλη (phosphoinositide 3-kinase (PIP3)) στη μεμβράνη του πλάσματος και στρατολογεί τομέα PH που περιέχει μόρια σηματοδότησης όπως PDK1 που είναι απαραίτητες για την ενεργοποίηση της PKC-θ και την τελική παραγωγή ιντερλευκίνης 2 (IL-2). Η βέλτιστη απόκριση CD8+ κυττάρων T βασίζεται στη σηματοδότηση CD4+. [36] Τα κύτταρα CD4+ είναι χρήσιμα στην αρχική αντιγονική ενεργοποίηση αφελών CD8 Τ κυττάρων και στη διατήρηση της μνήμης CD8+ Τ κυττάρων στις συνέπειες μετά από οξεία λοίμωξη. Επομένως, η ενεργοποίηση των CD4+ Τ κυττάρων μπορεί να είναι ευεργετική για τη δράση των CD8+ Τ κυττάρων .[37][38][39]
Το πρώτο σήμα παρέχεται με σύνδεση του υποδοχέα Τ κυττάρων με το συγγενικό του πεπτίδιο που παρουσιάζεται στο MHCII (μείζον σύμπλοκο ιστοσυμβατότητας τάξης ΙΙ) σε APC (αντιγονοπαρουσιαστικό κύτταρο). Το MHCII περιορίζεται στα λεγόμενα επαγγελματικά αντιγονοπαρουσιαστικά κύτταρα, όπως δενδριτικά κύτταρα, Β κύτταρα και μακροφάγα, για να αναφέρουμε μερικά. Τα πεπτίδια που παρουσιάζονται στα CD8+ Τ κύτταρα από μόρια MHC τάξης Ι έχουν μήκος 8-13 αμινοξέα. Τα πεπτίδια που παρουσιάζονται στα κύτταρα CD4+ από μόρια MHC τάξης ΙΙ είναι μακρύτερα, συνήθως 12-25 αμινοξέα σε μήκος,[40] καθώς τα άκρα της σχισμής σύνδεσης του μορίου MHC κλάσης II είναι ανοιχτά.
Το δεύτερο σήμα προέρχεται από τη συνδιέγερση, στην οποία οι επιφανειακοί υποδοχείς στο APC επάγονται από έναν σχετικά μικρό αριθμό ερεθισμάτων, συνήθως προϊόντα παθογόνων, αλλά μερικές φορές προϊόντα διάσπασης των κυττάρων, όπως νεκρωτικά σώματα ή πρωτεΐνες θερμικής καταπληξίας. Ο μόνος συνδιεγερτικός υποδοχέας που εκφράζεται ουσιαστικά από αφελή Τ κύτταρα είναι ο CD28, οπότε η συνδιέγερση για αυτά τα κύτταρα προέρχεται από τις πρωτεΐνες CD80 και CD86, οι οποίες μαζί αποτελούν την πρωτεΐνη B7, (Β7.1 και Β7.2, αντίστοιχα) στο APC. Άλλοι υποδοχείς εκφράζονται κατά την ενεργοποίηση του Τ κυττάρου, όπως OX40 και ICOS, αλλά αυτοί εξαρτώνται σε μεγάλο βαθμό από το CD28 για την έκφρασή τους. Το δεύτερο σήμα δίνει άδεια στο Τ κύτταρο να αποκριθεί σε ένα αντιγόνο. Χωρίς αυτό, το Τ κύτταρο γίνεται ανενεργό και γίνεται πιο δύσκολο να ενεργοποιηθεί στο μέλλον. Αυτός ο μηχανισμός αποτρέπει ακατάλληλες αντιδράσεις στον εαυτό του, καθώς τα αυτοπεπτίδια δεν παρουσιάζονται συνήθως με κατάλληλη συνδιέγερση. Μόλις ενεργοποιηθεί κατάλληλα ένα Τ κύτταρο (δηλαδή έχει λάβει το σήμα ένα και το σήμα δύο) αλλάζει την έκφραση της κυτταρικής του επιφάνειας σε μια ποικιλία πρωτεϊνών. Οι δείκτες ενεργοποίησης των Τ κυττάρων περιλαμβάνουν CD69, CD71 και CD25 (επίσης δείκτη για κύτταρα Treg) και HLA-DR (δείκτη ενεργοποίησης ανθρώπινων Τ κυττάρων). Η έκφραση CTLA-4 ρυθμίζεται επίσης προς τα πάνω σε ενεργοποιημένα Τ κύτταρα, τα οποία με τη σειρά τους ανταγωνίζονται το CD28 για σύνδεση με τις πρωτεΐνες Β7. Αυτός είναι ένας μηχανισμός σημείου ελέγχου για την αποτροπή της υπερβολικής ενεργοποίησης του Τ κυττάρου. Τα ενεργοποιημένα Τ κύτταρα αλλάζουν επίσης το προφίλ γλυκοσυλίωσης της κυτταρικής τους επιφάνειας.[41]
Ο υποδοχέας κυττάρων Τ υπάρχει ως σύμπλεγμα διαφόρων πρωτεϊνών. Ο πραγματικός υποδοχέας Τ κυττάρων αποτελείται από δύο ξεχωριστές πεπτιδικές αλυσίδες, οι οποίες παράγονται από τα ανεξάρτητα γονίδια υποδοχέα Τ κυττάρων άλφα και βήτα (TCRα και TCRβ). Οι άλλες πρωτεΐνες του συμπλέγματος είναι οι πρωτεΐνες CD3: CD3εγ και CD3εδ ετεροδιμερή και, το πιο σημαντικό, ένα ομοδιμερές CD3ζ, το οποίο έχει συνολικά έξι μοτίβα ενεργοποίησης ανοσοϋποδοχέα βάσει τυροσίνης (immunoreceptor tyrosine-based activation motif (ITAM). Τα μοτίβα ITAM στο CD3ζ μπορούν να φωσφορυλιωθούν με ειδική για τα λεμφοκύτταρα πρωτεϊνική κινάση τυροσίνης (immunoreceptor tyrosine-based activation motif (Lck)) και με τη σειρά τους να στρατολογήσουν ZAP-70. Η Lck και/ή το ZAP-70 μπορούν επίσης να φωσφορυλιώσουν τις τυροσίνες σε πολλά άλλα μόρια, κυρίως CD28, συνδέτες ενεργοποιημένων Τ κυττάρων (Linker of activated T cells (LAT)) και την κυτταροσολική πρωτεΐνη λεμφοκυττάρων 2 SLP-76, που επιτρέπει τη συσσώρευση συμπλεγμάτων σηματοδότησης γύρω από αυτές τις πρωτεΐνες.
Ο φωσφορυλιωμένος συνδέτης ενεργοποιημένου Τ κυττάρου (LAT) προσλαμβάνει το SLP-76 στη μεμβράνη, όπου στη συνέχεια μπορεί να φέρει τη φωσφολιπάση C του φωσφοϊνοσιτιδίου (PLC-γ), VAV1, Itk και δυνητικά τη 3-κινάση της φωσφατιδυλοϊνοσιτόλης (PI3K). Το PLC-γ διασπά το PI(4,5)P2 στο εσωτερικό φύλλο της μεμβράνης για να δημιουργήσει τους ενεργούς μεσάζοντες διακυλογλυκερόλης (διγλυκερίδιο (DAG)), 1,4,5-τρισφωσφορικής-ινοσιτόλης (IP3). Το PI3K δρα επίσης στο PIP2, φωσφορυλιώνοντάς το για να παράγει 3,4,5-τριφωσφορική-φωσφατιδυλινοσιτόλη (PIP3). Το DAG συνδέει και ενεργοποιεί ορισμένες PKC (πρωτεϊνικές κινάσες C). Το πιο σημαντικό στα Τ κύτταρα είναι το PKC-θ, κρίσιμο για την ενεργοποίηση των μεταγραφικών παραγόντων NF-κB και AP-1. Η τριφωσφορική ινοσιτόλη (IP3) απελευθερώνεται από τη μεμβράνη μέσω PLC-γ και διαχέεται γρήγορα για να ενεργοποιήσει τους υποδοχείς διαύλων ασβεστίου στο ενδοπλασματικό δίκτυο, που προκαλεί την απελευθέρωση του ασβεστίου στο κυτταροδιάλυμα. Χαμηλό ασβέστιο στο ενδοπλασματικό δίκτυο προκαλεί ομαδοποίηση του STIM1 (Stromal interaction molecule 1) στη μεμβράνη του ενδοπλασματικού δικτύου και οδηγεί σε ενεργοποίηση των κυκλωμάτων CRAC της κυτταρικής μεμβράνης που επιτρέπει επιπλέον ασβέστιο να ρέει στο κυτταρόλυμα από τον εξωκυττάριο χώρο. Αυτό το συγκεντρωτικό κυτοσολικό ασβέστιο δεσμεύει την καλμοδουλίνη, η οποία μπορεί στη συνέχεια να ενεργοποιήσει την καλσινευρίνη. Η καλσινευρίνη, με τη σειρά της, ενεργοποιεί τον πυρηνικό παράγοντα ενεργοποιημένων Τ κυττάρων (Nuclear factor of activated T-cell (NFAT)), που στη συνέχεια μετατοπίζεται στον πυρήνα. Το NFAT είναι ένας μεταγραφικός παράγοντας που ενεργοποιεί τη μεταγραφή ενός πλειοτροπικού συνόλου γονιδίων, το πιο αξιοσημείωτο, το IL-2, μια κυτοκίνη που προάγει τον μακροπρόθεσμο πολλαπλασιασμό των ενεργοποιημένων Τ κυττάρων.
Το PLC-γ μπορεί επίσης να ξεκινήσει τη διαδρομή NF-κB. Το DAG ενεργοποιεί το PKC-θ, το οποίο στη συνέχεια φωσφορυλιώνει το CARMA1, με αποτέλεσμα να ξεδιπλώνεται και να λειτουργεί ως σκαλωσιά. Οι κυτταροσολικοί τομείς δεσμεύουν έναν προσαρμογέα BCL10 μέσω των τομέων (Caspase activation and recruitment domains (CARD)) (Τομείς πρόσληψης και ενεργοποίησης κασπάσης), που στη συνέχεια δεσμεύουν το TRAF6, το οποίο συνδέει ουμπικουιτίνη στο K63.:513–523[42] Αυτή η μορφή ουμπικουιτινοποίησης δεν οδηγεί σε υποβάθμιση των πρωτεϊνών στόχων. Μάλλον, χρησιμεύει για την πρόσληψη NEMO, IKKα και -β, καθώς και TAB1-2/ TAK1.[43] Το TAK 1 φωσφορυλιώνει το ΙΚΚ-β, το οποίο στη συνέχεια φωσφορυλιώνει το ΙκB επιτρέποντας την ουμπικουιτινοποίηση του K48: αυτό οδηγεί σε πρωτεασωματική αποδόμηση. Τα Rel A και p50 μπορούν στη συνέχεια να εισέλθουν στον πυρήνα και να δεσμεύσουν το στοιχείο απόκρισης NF-κB. Αυτό σε συνδυασμό με τη σηματοδότηση NFAT επιτρέπει την πλήρη ενεργοποίηση του γονιδίου IL-2.[42]
Ενώ στις περισσότερες περιπτώσεις η ενεργοποίηση εξαρτάται από την αναγνώριση TCR του αντιγόνου, έχουν περιγραφεί εναλλακτικές οδοί ενεργοποίησης. Για παράδειγμα, τα κυτταροτοξικά Τ κύτταρα έχουν αποδειχθεί ότι ενεργοποιούνται όταν στοχεύονται από άλλα CD8 Τ κύτταρα οδηγώντας σε ανοχοποίηση των τελευταίων.[44]
Την άνοιξη του 2014, το πείραμα ενεργοποίησης Τ κυττάρου στο διάστημα (T-Cell Activation in Space ((TCAS)) ξεκίνησε στον Διεθνή Διαστημικό Σταθμό στην αποστολή SpaceX CRS-3 για να μελετήσει τον τρόπο με τον οποίο "οι ανεπάρκειες στο ανθρώπινο ανοσοποιητικό σύστημα επηρεάζονται από περιβάλλον μικροβαρύτητας".[45]
Η ενεργοποίηση των κυττάρων Τ ρυθμίζεται από τις δραστικές μορφές οξυγόνου.[46]
Διακρίσεις αντιγόνου
[Επεξεργασία | επεξεργασία κώδικα]Ένα μοναδικό χαρακτηριστικό των Τ κυττάρων είναι η ικανότητά τους να διακρίνουν υγιή και ανώμαλα (π.χ. μολυσμένα ή καρκινικά) κύτταρα στο σώμα.[47] Τα υγιή κύτταρα τυπικά εκφράζουν μεγάλο αριθμό αυτοπαραγόμενων pMHC (Peptide major histocompatibility complex) στην κυτταρική τους επιφάνεια και παρόλο που ο υποδοχέας αντιγόνου Τ κυττάρων μπορεί να αλληλεπιδράσει με τουλάχιστον ένα υποσύνολο αυτών των αυτο-pMHC, το Τ κύτταρο γενικά τα αγνοεί υγιή κύτταρα. Ωστόσο, όταν αυτά τα ίδια κύτταρα περιέχουν έστω και μικρές ποσότητες pMHC που προέρχονται από παθογόνα, τα Τ κύτταρα είναι σε θέση να ενεργοποιηθούν και να ξεκινήσουν ανοσοαποκρίσεις. Η ικανότητα των Τ κυττάρων να αγνοούν υγιή κύτταρα αλλά να αποκρίνονται όταν αυτά τα ίδια κύτταρα περιέχουν pMHC που προέρχεται από παθογόνο (ή καρκίνο) είναι γνωστή ως διάκριση αντιγόνου. Οι μοριακοί μηχανισμοί που βασίζονται σε αυτή τη διαδικασία είναι αμφιλεγόμενοι.[47][48]
Κλινική σημασία
[Επεξεργασία | επεξεργασία κώδικα]Ελλειψη
[Επεξεργασία | επεξεργασία κώδικα]Οι αιτίες της ανεπάρκειας Τ κυττάρων περιλαμβάνουν λεμφοκυτταροπενία των Τ κυττάρων και/ή ελαττώματα στη λειτουργία μεμονωμένων Τ κυττάρων. Πλήρης ανεπάρκεια της λειτουργίας των κυττάρων Τ μπορεί να προκύψει από κληρονομική κατάσταση όπως βαρεία συνδυασμένη ανοσοανεπάρκεια (SCID), σύνδρομο Omenn και Υποπλασία χόνδρων-τριχών.[49] Οι αιτίες μερικής ανεπάρκειας της λειτουργίας των Τ κυττάρων περιλαμβάνουν σύνδρομο επίκτητης ανοσολογικής ανεπάρκειας (AIDS) και κληρονομικές καταστάσεις όπως σύνδρομο DiGeorge (DGS), σύνδρομο χρωμοσωμικής θραύσης (chromosomal breakage syndrome (CBS)) και Β συνδυασμένες διαταραχές Β και Τ κυττάρων όπως αταξία-τελαγγειεκτασία (AT) και το σύνδρομο Wiskott – Aldrich (WAS).[49]
Τα κύρια παθογόνα που προκαλούν ανεπάρκειες Τ κυττάρων είναι ενδοκυτταρικα παθογόνα, συμπεριλαμβανομένων του ιού του απλού έρπητα, του μυκοβακτηριδίου και της λιστέρια.[50] Επίσης, οι μυκητιασικές λοιμώξεις είναι πιο συχνές και σοβαρές σε ανεπάρκειες Τ κυττάρων.[50]
Καρκίνος
[Επεξεργασία | επεξεργασία κώδικα]O καρκίνος των Τ κυττάρων ονομάζεται λέμφωμα Τ-κυττάρων και αντιπροσωπεύει ίσως μία στις δέκα περιπτώσεις λεμφώματος μη-Hodgkin.[51] Οι κύριες μορφές λεμφώματος Τ κυττάρων είναι:
- Εξωλεμφαδενικό λέμφωμα Τ κυττάρων
- Δερματικό λέμφωμα Τ κυττάρων: σύνδρομο Sézary και σπογγοειδής μυκητίαση (Mycosis fungoides)
- Αναπλαστικό λέμφωμα μεγάλων κυττάρων (Anaplastic large cell lymphoma)
- Αγγειοανοσοβλαστικό λέμφωμα Τ κυττάρων (Angioimmunoblastic T cell lymphoma)
Εξάντληση
[Επεξεργασία | επεξεργασία κώδικα]Η εξάντληση των Τ κυττάρων είναι μια κατάσταση δυσλειτουργικών Τ κυττάρων. Χαρακτηρίζεται από προοδευτική απώλεια λειτουργίας, αλλαγές στις μεταγραφικές μορφές και παρατεταμένη έκφραση ανασταλτικών υποδοχέων. Στην αρχή τα κύτταρα χάνουν την ικανότητά τους να παράγουν ιντερλευκίνη (IL-2) και παράγοντας νέκρωσης όγκων α (TNFα) και ακολουθεί απώλεια της υψηλής πολλαπλασιαστικής ικανότητας και κυτταροτοξικού δυναμικού, οδηγώντας τελικά στη απάλειψή τους. Τα εξαντλημένα Τ κύτταρα συνήθως υποδεικνύουν υψηλότερα επίπεδα CD43, CD69 και ανασταλτικών υποδοχέων σε συνδυασμό με χαμηλότερη έκφραση CD62L και CD127. Η εξάντληση μπορεί να αναπτυχθεί κατά τη διάρκεια χρόνιων λοιμώξεων, σηψαιμίας και καρκίνου.[52] Τα εξαντλημένα Τ κύτταρα διατηρούν τη λειτουργική τους εξάντληση ακόμη και μετά από επανειλημμένη έκθεση σε αντιγόνο.[53]
Κατά τη διάρκεια χρόνιας λοίμωξης και σήψης
[Επεξεργασία | επεξεργασία κώδικα]Η εξάντληση των Τ κυττάρων μπορεί να προκληθεί από διάφορους παράγοντες, όπως η επίμονη έκθεση σε αντιγόνο και η έλλειψη βοηθητικών Τ -κυττάρων CD4.[54] Η έκθεση σε αντιγόνο έχει επίσης επίδραση στην πορεία της εξάντλησης διότι μεγαλύτερος χρόνος έκθεσης και υψηλότερο ιικό φορτίο αυξάνει τη σοβαρότητα της εξάντλησης των Τ κυττάρων. Απαιτείται έκθεση τουλάχιστον 2-4 εβδομάδων για να εξακριβωθεί η εξάντληση.[55] Ένας άλλος παράγοντας που μπορεί να προκαλέσει εξάντληση είναι οι ανασταλτικοί υποδοχείς που περιλαμβάνουν την προγραμματισμένη πρωτεΐνη κυτταρικού θανάτου 1 (PD1), CTLA-4, TIM3 και LAG3.[56][57] Διαλυτά μόρια όπως οι κυτοκίνες IL-10 ή TGF-β (αυξητικός παράγοντας μεταμόρφωσης-β) είναι επίσης ικανά να προκαλέσουν εξάντληση.[58][59] Τελευταίοι γνωστοί παράγοντες που μπορούν να παίξουν ρόλο στην εξάντληση των Τ κυττάρων είναι τα ρυθμιστικά κύτταρα. Τα ρυθμιστικά κύτταρα Τ (Treg) μπορούν να είναι πηγή IL-10 και TGF-β και επομένως μπορούν να παίξουν ρόλο στην εξάντληση των Τ κυττάρων.[60] Επιπλέον, η εξάντληση των Τ κυττάρων επανέρχεται μετά την εξάντληση των κυττάρων Treg και τον αποκλεισμό του PD1.[61] Η εξάντληση των Τ κυττάρων μπορεί επίσης να συμβεί κατά τη διάρκεια της σήψης ως αποτέλεσμα της καταιγίδας κυτοκινών. Αργότερα μετά την αρχική σηπτική συνάντηση αντιφλεγμονώδεις κυτοκίνες και προαποπτωτικές πρωτεΐνες αναλαμβάνουν να προστατεύσουν το σώμα από βλάβες. Η σήψη φέρει επίσης υψηλό φορτίο αντιγόνου και φλεγμονή. Σε αυτό το στάδιο σήψης, η εξάντληση των Τ κυττάρων αυξάνεται.[62][63] Επί του παρόντος υπάρχουν μελέτες που στοχεύουν στη χρήση αποκλεισμών ανασταλτικών υποδοχέων στη θεραπεία της σήψης.[64][65][66]
Κατά τη μεταμόσχευση
[Επεξεργασία | επεξεργασία κώδικα]Ενώ κατά τη διάρκεια της μόλυνσης μπορεί να αναπτυχθεί εξάντληση των Τ κυττάρων μετά από επίμονη έκθεση αντιγόνου, μετά από μεταμόσχευση μοσχεύματος προκύπτει παρόμοια κατάσταση με την παρουσία αλλοαντιγόνου.[67] Αποδείχθηκε ότι η απόκριση των Τ κυττάρων μειώνεται με την πάροδο του χρόνου μετά τη μεταμόσχευση νεφρού.[68] Αυτά τα δεδομένα υποδηλώνουν ότι η εξάντληση των Τ κυττάρων παίζει σημαντικό ρόλο στην ανοχή ενός μοσχεύματος κυρίως με εξάντληση αλλοαντιδραστικών CD8 Τ κυττάρων.[63][69] Αρκετές μελέτες έδειξαν θετική επίδραση της χρόνιας λοίμωξης στην αποδοχή του μοσχεύματος και στη μακροχρόνια επιβίωσή του μεσολαβούμενη εν μέρει από την εξάντληση των Τ κυττάρων.[70][71][72] Αποδείχθηκε επίσης ότι η εξάντληση των Τ κυττάρων του δέκτη παρέχει επαρκείς συνθήκες για μεταφορά φυσικών φονικών κυττάρων.[73] Ενώ υπάρχουν δεδομένα που δείχνουν ότι η πρόκληση εξάντλησης των Τ κυττάρων μπορεί να είναι ευεργετική για μεταμόσχευση, έχει επίσης μειονεκτήματα, μεταξύ των οποίων μπορεί να υπολογιστεί ο αυξημένος αριθμός λοιμώξεων και ο κίνδυνος ανάπτυξης όγκου.[74]
Κατά τη διάρκεια του καρκίνου
[Επεξεργασία | επεξεργασία κώδικα]Κατά τη διάρκεια του καρκίνου η εξάντληση των Τ κυττάρων παίζει ρόλο στην προστασία του όγκου. Σύμφωνα με έρευνες, ορισμένα κύτταρα που σχετίζονται με τον καρκίνο καθώς και τα ίδια τα καρκινικά κύτταρα μπορούν να προκαλέσουν ενεργά εξάντληση των Τ κυττάρων στη θέση του όγκου.[75][76][77] Η εξάντληση των Τ κυττάρων μπορεί επίσης να παίξει ρόλο στις υποτροπές του καρκίνου όπως φάνηκε για τη λευχαιμία.[78] Ορισμένες μελέτες έχουν προτείνει ότι είναι δυνατόν να προβλεφθεί υποτροπή της λευχαιμίας με βάση την έκφραση των ανασταλτικών υποδοχέων PD-1 και TIM-3 από Τ κύτταρα.[79] Πολλά πειράματα και κλινικές δοκιμές έχουν επικεντρωθεί σε αναστολείς ανοσολογικών σημείων ελέγχου στη θεραπεία του καρκίνου, με μερικές από αυτές να έχουν εγκριθεί ως έγκυρες θεραπείες που χρησιμοποιούνται τώρα σε κλινική χρήση.[80] Οι ανασταλτικοί υποδοχείς που στοχεύουν σε αυτές τις ιατρικές διαδικασίες είναι ζωτικής σημασίας για την εξάντληση των Τ κυττάρων και ο αποκλεισμός τους μπορεί να αντιστρέψει αυτές τις αλλαγές.[81]
Παραπομπές
[Επεξεργασία | επεξεργασία κώδικα]- ↑ «5. Hematopoietic Stem Cells | stemcells.nih.gov». stemcells.nih.gov. Αρχειοθετήθηκε από το πρωτότυπο στις 1 Μαΐου 2021. Ανακτήθηκε στις 21 Νοεμβρίου 2020.
- ↑ Alberts B, Johnson A, Lewis J, Raff M, Roberts k, Walter P (2002) Molecular Biology of the Cell. Garland Science: New York, NY pg 1367. "T cells and B cells derive their names from the organs in which they develop. T cells develop [mature] in the thymus, and B cells, in mammals, develop [mature] in the bone marrow in adults or the liver in fetuses."
- ↑ Kondo, Motonari (December 2016). «One Niche to Rule Both Maintenance and Loss of Stemness in HSCs». Immunity 45 (6): 1177–1179. doi:. PMID 28002722.
- ↑ Osborne, Lisa C.; Dhanji, Salim; Snow, Jonathan W.; Priatel, John J.; Ma, Melissa C.; Miners, M. Jill; Teh, Hung-Sia; Goldsmith, Mark A. και άλλοι. (19 March 2007). «Impaired CD8 T cell memory and CD4 T cell primary responses in IL-7Rα mutant mice». The Journal of Experimental Medicine 204 (3): 619–631. doi:. PMID 17325202. PMC 2137912. https://archive.org/details/sim_journal-of-experimental-medicine_2007-03_204_3/page/619.
- ↑ Janeway, Charles (2012). Immunobiology. Garland Science. σελίδες 301–305. ISBN 9780815342434.
- ↑ «Positive and negative selection of T cells». Annual Review of Immunology 21 (1): 139–176. 2003-01-01. doi:. PMID 12414722.
- ↑ «The MHC reactivity of the T cell repertoire prior to positive and negative selection». Cell 88 (5): 627–636. March 1997. doi:. PMID 9054502.
- ↑ «Autonomous role of medullary thymic epithelial cells in central CD4(+) T cell tolerance». Nature Immunology 11 (6): 512–519. June 2010. doi:. PMID 20431619. https://hal.archives-ouvertes.fr/hal-00531148/file/PEER_stage2_10.1038%252Fni.1874.pdf.
- ↑ «Neonatal and adult recent thymic emigrants produce IL-8 and express complement receptors CR1 and CR2». JCI Insight 2 (16). August 2017. doi:. PMID 28814669.
- ↑ «The role of the thymus in immune reconstitution in aging, bone marrow transplantation, and HIV-1 infection». Annu. Rev. Immunol. 18: 529–560. 2000. doi:. PMID 10837068.
- ↑ «APC-derived cytokines and T cell polarization in autoimmune inflammation». J. Clin. Invest. 117 (5): 1119–27. 2007. doi:. PMID 17476341. PMC 1857272. https://archive.org/details/sim_journal-of-clinical-investigation_2007-05_117_5/page/1119.
- ↑ «Two subsets of memory T lymphocytes with distinct homing potentials and effector functions.». Nature 401 (6754): 708–712. 1999. doi:. PMID 10537110. Bibcode: 1999Natur.401..708S.
- ↑ «Loss of CD45R and gain of UCHL1 reactivity is a feature of primed T cells». J. Immunol. 140 (7): 2171–8. April 1988. PMID 2965180.
- ↑ «Molecular signatures distinguish human central memory from effector memory CD8 T cell subsets.». Journal of Immunology 175 (9): 5895–903. 2005. doi:. PMID 16237082. https://www.pure.ed.ac.uk/ws/files/13962949/Molecular_Signatures_Distinguish_Human_Central_Memory_from_Effector.pdf.
- ↑ «Multiparameter flow cytometric analysis of CD4 and CD8 T cell subsets in young and old people.». Immunity & Ageing 5 (6): 6. 2008. doi:. PMID 18657274.
- ↑ «Tissue-resident memory T cells». Immunological Reviews 255 (1): 165–81. September 2013. doi:. PMID 23947354.
- ↑ «Alternative memory in the CD8 T cell lineage.». Trends in Immunology 32 (2): 50–56. 2011. doi:. PMID 21288770.
- ↑ «CD4+ virtual memory: Antigen-inexperienced T cells reside in the naïve, regulatory, and memory T cell compartments at similar frequencies, implications for autoimmunity.». Journal of Autoimmunity 77: 76–88. 2017. doi:. PMID 27894837.
- ↑ «Regulatory T cells: recommendations to simplify the nomenclature». Nat. Immunol. 14 (4): 307–8. 2013. doi:. PMID 23507634. http://www.escholarship.org/uc/item/75m8c11s.
- ↑ «Modulation of autoimmune diseases by interleukin (IL)-17 producing regulatory T helper (Th17) cells». Indian J. Med. Res. 138 (5): 591–4. 2013. PMID 24434314.
- ↑ Godfrey, DI; Uldrich, AP; McCluskey, J; Rossjohn, J; Moody, DB (November 2015). «The burgeoning family of unconventional T cells.». Nature immunology 16 (11): 1114-23. doi:. PMID 26482978.
- ↑ de Araújo, ND; Gama, FM; de Souza Barros, M; Ribeiro, TLP; Alves, FS; Xabregas, LA; Tarragô, AM; Malheiro, A και άλλοι. (2021). «Translating Unconventional T Cells and Their Roles in Leukemia Antitumor Immunity.». Journal of immunology research 2021: 6633824. doi:. PMID 33506055. PMC 7808823. https://dx.doi.org/10.1155%2F2021%2F6633824.
- ↑ «Invariant and noninvariant natural killer T cells exert opposite regulatory functions on the immune response during murine schistosomiasis». Infection and Immunity 75 (5): 2171–80. May 2007. doi:. PMID 17353286. PMC 1865739. https://archive.org/details/sim_infection-and-immunity_2007-05_75_5/page/2171.
- ↑ 24,0 24,1 24,2 24,3 «The Role of Mucosal Associated Invariant T Cells in Antimicrobial Immunity». Frontiers in Immunology 6: 344. 2015-07-06. doi:. PMID 26217338.
- ↑ «Mucosal associated invariant T cells and the immune response to infection». Microbes and Infection 13 (8–9): 742–8. August 2011. doi:. PMID 21458588.
- ↑ «Recognition of Vitamin B Precursors and Byproducts by Mucosal Associated Invariant T Cells». The Journal of Biological Chemistry 290 (51): 30204–11. December 2015. doi:. PMID 26468291.
- ↑ «Mucosal-associated invariant T-cells: new players in anti-bacterial immunity». Frontiers in Immunology 5: 450. 2014-10-08. doi:. PMID 25339949.
- ↑ 28,0 28,1 28,2 «MR1-Restricted Mucosal-Associated Invariant T Cells and Their Activation during Infectious Diseases». Frontiers in Immunology 6: 303. 2015-06-16. doi:. PMID 26136743.
- ↑ «Mucosal-associated invariant T cells in autoimmunity, immune-mediated diseases and airways disease». Immunology 148 (1): 1–12. May 2016. doi:. PMID 26778581.
- ↑ «Invariant natural killer T cells and mucosal-associated invariant T cells in multiple sclerosis». Immunology Letters 183: 1–7. March 2017. doi:. PMID 28119072.
- ↑ «Innate mucosal-associated invariant T (MAIT) cells are activated in inflammatory bowel diseases». Clinical and Experimental Immunology 176 (2): 266–74. May 2014. doi:. PMID 24450998.
- ↑ «MR1 antigen presentation to mucosal-associated invariant T cells was highly conserved in evolution». Proceedings of the National Academy of Sciences of the United States of America 106 (20): 8290–5. May 2009. doi:. PMID 19416870. Bibcode: 2009PNAS..106.8290H.
- ↑ «Bacteria, mucosal-associated invariant T cells and MR1». Immunology and Cell Biology 88 (8): 767–9. November 2010. doi:. PMID 20733595.
- ↑ «MR1 presents microbial vitamin B metabolites to MAIT cells». Nature 491 (7426): 717–23. November 2012. doi:. PMID 23051753. Bibcode: 2012Natur.491..717K. https://espace.library.uq.edu.au/view/UQ:284808/UQ284808_OA.pdf.
- ↑ The NIAID resource booklet "Understanding the Immune System (pdf)".
- ↑ «Effector and memory CTL differentiation». Annual Review of Immunology 25 (1): 171–92. 2007-01-01. doi:. PMID 17129182.
- ↑ «CD4+ T cells are required for secondary expansion and memory in CD8+ T lymphocytes». Nature 421 (6925): 852–6. February 2003. doi:. PMID 12594515. Bibcode: 2003Natur.421..852J.
- ↑ «Requirement for CD4 T cell help in generating functional CD8 T cell memory». Science 300 (5617): 337–9. April 2003. doi:. PMID 12690201. Bibcode: 2003Sci...300..337S.
- ↑ «CD4+ T cells are required for the maintenance, not programming, of memory CD8+ T cells after acute infection». Nature Immunology 5 (9): 927–33. September 2004. doi:. PMID 15300249.
- ↑ Jennifer Rolland and Robyn O'Hehir, "Turning off the T cells: Peptides for treatment of allergic Diseases," Today's life science publishing, 1999, Page 32
- ↑ «Glycans in the immune system and The Altered Glycan Theory of Autoimmunity». J Autoimmun 57 (6): 1–13. 2015. doi:. PMID 25578468.
- ↑ 42,0 42,1 Tatham P, Gomperts BD, Kramer IM (2003). Signal transduction. Amsterdam: Elsevier Academic Press. ISBN 978-0-12-289632-3.
- ↑ «TRAF6, a molecular bridge spanning adaptive immunity, innate immunity and osteoimmunology». BioEssays 25 (11): 1096–105. November 2003. doi:. PMID 14579250.
- ↑ «CTLs respond with activation and granule secretion when serving as targets for T cell recognition». Blood 117 (3): 1042–52. January 2011. doi:. PMID 21045195.
- ↑ Graham, William (2014-04-14). «SpaceX ready for CRS-3 Dragon launch and new milestones». NASAspaceflight.com. http://www.nasaspaceflight.com/2014/04/spacex-crs-3-dragon-new-milestones/. Ανακτήθηκε στις 2014-04-14.
- ↑ «T cells and reactive oxygen species». Journal of Biomedical Science 22: 85. October 2015. doi:. PMID 26471060.
- ↑ 47,0 47,1 «Quantitative challenges in understanding ligand discrimination by alphabeta T cells». Mol. Immunol. 45 (3): 619–31. 2008. doi:. PMID 17825415.
- ↑ «An induced rebinding model of antigen discrimination». Trends Immunol. 35 (4): 153–8. 2014. doi:. PMID 24636916.
- ↑ 49,0 49,1 Medscape > T-cell Disorders. Author: Robert A Schwartz, MD, MPH; Chief Editor: Harumi Jyonouchi, MD. Updated: May 16, 2011
- ↑ 50,0 50,1 Jones J, Bannister BA, Gillespie SH, επιμ. (2006). Infection: Microbiology and Management. Wiley-Blackwell. σελ. 435. ISBN 978-1-4051-2665-6.
- ↑ «The Lymphomas» (PDF). The Leukemia & Lymphoma Society. Μαΐου 2006. σελ. 2. Ανακτήθηκε στις 7 Απριλίου 2008.
- ↑ «T-cell exhaustion: characteristics, causes and conversion». Immunology 129 (4): 474–81. April 2010. doi:. PMID 20201977.
- ↑ «Hepatitis B Virus-Specific CD8+ T Cells Maintain Functional Exhaustion after Antigen Reexposure in an Acute Activation Immune Environment». Front Immunol 9: 219. 2018. doi:. PMID 29483916.
- ↑ «CD4+ T cells are required to sustain CD8+ cytotoxic T-cell responses during chronic viral infection». Journal of Virology 68 (12): 8056–63. December 1994. doi:. PMID 7966595. PMC 237269. https://archive.org/details/sim_journal-of-virology_1994-12_68_12/page/8056.
- ↑ «Progressive loss of memory T cell potential and commitment to exhaustion during chronic viral infection». Journal of Virology 86 (15): 8161–70. August 2012. doi:. PMID 22623779. PMC 3421680. https://archive.org/details/sim_journal-of-virology_2012-08_86_15/page/8161.
- ↑ «T cell exhaustion». Nature Immunology 12 (6): 492–9. June 2011. doi:. PMID 21739672.
- ↑ «+ T cells during bovine leukemia virus infection» (στα αγγλικά). Veterinary Research 49 (1): 50. June 2018. doi:. PMID 29914540.
- ↑ «Interleukin-10 determines viral clearance or persistence in vivo». Nature Medicine 12 (11): 1301–9. November 2006. doi:. PMID 17041596.
- ↑ «Cell-intrinsic transforming growth factor-beta signaling mediates virus-specific CD8+ T cell deletion and viral persistence in vivo». Immunity 31 (1): 145–57. July 2009. doi:. PMID 19604493.
- ↑ «Role of regulatory T cells during virus infection». Immunological Reviews 255 (1): 182–96. September 2013. doi:. PMID 23947355.
- ↑ «Interplay between regulatory T cells and PD-1 in modulating T cell exhaustion and viral control during chronic LCMV infection». The Journal of Experimental Medicine 211 (9): 1905–18. August 2014. doi:. PMID 25113973.
- ↑ «The late phase of sepsis is characterized by an increased microbiological burden and death rate» (στα αγγλικά). Critical Care 15 (4): R183. July 2011. doi:. PMID 21798063.
- ↑ 63,0 63,1 «Immunosuppression in patients who die of sepsis and multiple organ failure». JAMA 306 (23): 2594–605. December 2011. doi:. PMID 22187279.
- ↑ «Anti-PD-L1 peptide improves survival in sepsis». The Journal of Surgical Research 208: 33–39. February 2017. doi:. PMID 27993215.
- ↑ «Frontline Science: Defects in immune function in patients with sepsis are associated with PD-1 or PD-L1 expression and can be restored by antibodies targeting PD-1 or PD-L1». Journal of Leukocyte Biology 100 (6): 1239–1254. December 2016. doi:. PMID 27671246.
- ↑ «Alpha-lactose reverses liver injury via blockade of Tim-3-mediated CD8 apoptosis in sepsis». Clinical Immunology 192: 78–84. July 2018. doi:. PMID 29689313.
- ↑ «The role of peripheral T-cell deletion in transplantation tolerance». Philosophical Transactions of the Royal Society of London. Series B, Biological Sciences 356 (1409): 617–23. May 2001. doi:. PMID 11375065.
- ↑ «Disappearance of T Cell-Mediated Rejection Despite Continued Antibody-Mediated Rejection in Late Kidney Transplant Recipients». Journal of the American Society of Nephrology 26 (7): 1711–20. July 2015. doi:. PMID 25377077.
- ↑ «Exhaustive differentiation of alloreactive CD8+ T cells: critical for determination of graft acceptance or rejection». Transplantation 85 (9): 1339–47. May 2008. doi:. PMID 18475193. http://pure-oai.bham.ac.uk/ws/files/9323851/0108BM3Tx.pdf.
- ↑ «Cytomegalovirus-Induced Expression of CD244 after Liver Transplantation Is Associated with CD8+ T Cell Hyporesponsiveness to Alloantigen». Journal of Immunology 195 (4): 1838–48. August 2015. doi:. PMID 26170387.
- ↑ «IL-10 Induces T Cell Exhaustion During Transplantation of Virus Infected Hearts» (στα αγγλικά). Cellular Physiology and Biochemistry 38 (3): 1171–81. 2016. doi:. PMID 26963287.
- ↑ «CMV Primary Infection Is Associated With Donor-Specific T Cell Hyporesponsiveness and Fewer Late Acute Rejections After Liver Transplantation». American Journal of Transplantation 15 (9): 2431–42. September 2015. doi:. PMID 25943855.
- ↑ «Recipient T Cell Exhaustion and Successful Adoptive Transfer of Haploidentical Natural Killer Cells». Biology of Blood and Marrow Transplantation 24 (3): 618–622. March 2018. doi:. PMID 29197679.
- ↑ «Immune inhibitory molecules LAG-3 and PD-1 synergistically regulate T-cell function to promote tumoral immune escape». Cancer Research 72 (4): 917–27. February 2012. doi:. PMID 22186141.
- ↑ «T cells in multiple myeloma display features of exhaustion and senescence at the tumor site» (στα αγγλικά). Journal of Hematology & Oncology 9 (1): 116. November 2016. doi:. PMID 27809856.
- ↑ «+ T Cells to protect tumour cells». Nature Communications 9 (1): 948. March 2018. doi:. PMID 29507342.
- ↑ Conforti, Laura (2012-02-10). «The ion channel network in T lymphocytes, a target for immunotherapy» (στα αγγλικά). Clinical Immunology 142 (2): 105–106. doi:. PMID 22189042.
- ↑ «T cell exhaustion characterized by compromised MHC class I and II restricted cytotoxic activity associates with acute B lymphoblastic leukemia relapse after allogeneic hematopoietic stem cell transplantation». Clinical Immunology 190: 32–40. May 2018. doi:. PMID 29477343.
- ↑ «PD-1(hi)TIM-3(+) T cells associate with and predict leukemia relapse in AML patients post allogeneic stem cell transplantation» (στα αγγλικά). Blood Cancer Journal 5 (7): e330. July 2015. doi:. PMID 26230954.
- ↑ «U.S. FDA Approved Immune-Checkpoint Inhibitors and Immunotherapies» (στα αγγλικά). Medical Writer Agency | 香港醫學作家 | MediPR | MediPaper Hong Kong. 2018-08-21. https://medi-paper.com/us-fda-approved-immune-checkpoint-inhibitors-approved-immunotherapies/. Ανακτήθηκε στις 2018-09-22.
- ↑ «Control of Toxoplasma reactivation by rescue of dysfunctional CD8+ T-cell response via PD-1-PDL-1 blockade». Proceedings of the National Academy of Sciences of the United States of America 108 (22): 9196–201. May 2011. doi:. PMID 21576466. Bibcode: 2011PNAS..108.9196B.
κκκ
Εξωτερικοί σύνδεσμοι
[Επεξεργασία | επεξεργασία κώδικα]- Immunobiology, 5th Edition
- The Immune System at the National Institute of Allergy and Infectious Diseases
- T-cell Group – Cardiff University Αρχειοθετήθηκε 2018-12-11 στο Wayback Machine.
